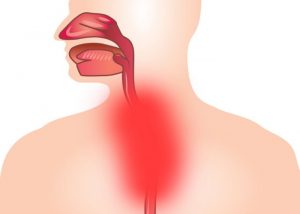
У людей, страдающих ГЭРБ, могут развиваться признаки дыхательной недостаточности. Выброс кислоты раздражает слизистую оболочку пищевода, что вызывает рефлекторный спазм бронхов и провоцирует кашель. Избавится от недуга, поможет комплексное лечение рефлюкса желудка с помощью медикаментов, диеты, соблюдения режима дня и дыхательной гимнастики.
Связь между бронхами и желудком
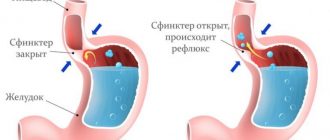
Главный пищеварительный орган смежен с одной стороны с бронхо-легочной системой, на уровне отверстия пищевода и трахеи, а с другой — с диафрагмальной перегородкой. Надгортанник, находящийся на одном уровне с диафрагмой, блокирует обратный заброс кислоты из желудка. Связующими клапанами органов пищеварения выступают сфинктеры, необходимые для того, чтобы еда продвигалась только вперед, без обратного хода. Взаимосвязь между пищеварительной системой и бронхами может выражаться в следующем:
- Патология клапана. Находясь под желудком, диафрагма поджимает его, происходит сильное давление на сфинктеры, которые не выдерживают нагрузки и начинают закрываться не полностью, являясь «открытыми дверями» для обратного заброса пищи, что вызывает раздражение и приступ кашля.
- Астма. У людей-астматиков бронхи находятся в постоянном воспалении. При частом рефлекторном кашле из-за нехватки воздуха происходит сокращение диафрагмы и возникает удушье.
- Эзофагит. Выброс желудочного сока, поднимаясь по пищеводу и трахее, обжигает их, вызывая приступообразный кашель и сильное слюнотечение.
- Иннервация. Смежное расположение трахеи и пищевода при поступлении раздражителя, способно вызвать сокращение дыхательных мускулов, что приводит к приступам кашля.
Причины астмы желудка
При употреблении жирной, жареной еды, цитрусовых или алкоголя возникает желудочная астма. После приема пищи выделяется соляная кислота и начинает процесс переработки пищевого комка, однако кашель заставляет еду возвращаться обратно в пищеводную трубку. Едкая кислота начинает разъедать стенки пищеварительного тракта, вызывая при этом сильное раздражение и приступообразный кашель. К причинам возникновения желудочной астмы можно отнести следующие:
- дефект желудочного клапана;
- еда-провокатор;
- хронические заболевания желудка;
- спазм диафрагмы;
- врожденные или приобретенные патологии, например (гастроптоз);
- приступы панических атак, возникающие на фоне стрессов;
- тяжелые физические нагрузки.
Симптомы желудочной астмы
Заболевание характеризуется возникновением одышки или чувства кислородной недостаточности, возможно сжатие грудной клетки. В начале приступа кашель может отсутствовать. Тип кашля сухой и саднящий со временем перерастающий во влажный, с появлением мокроты. Когда происходит разжижение и отхождение мокроты, больной чувствует себя намного лучше. При сочетании болезней бронхиального дерева и ГЭРБ возникают общие симптомы желудочной астмы:
- боль в районе мечевидного отростка;
- изжога или привкус кислоты во рту;
- тяжесть в желудке;
- кашель после еды;
- отрыжка воздухом;
- сильное слюноотделение;
- одышка;
- чувство нехватки кислорода (похожее на удушье).
Так как эти симптомы схожи со многими заболеваниями ЖКТ (панкреатитом, холестазом, дискенезией желчевыводящих путей, функциональной диспепсией), а также остеохондрозом или бронхиальной астмой, необходимо комплексное обследование больного. В этом помогут врачи: гастроэнтеролог, невролог, пульмонолог.
Вернуться к оглавлениюЛечение недуга
После точного установления диагноза желудочной астмы, необходимо состоять на учете у гастроэнтеролога. С целью диагностики каких-либо изменений выполнять следующие рекомендации:
- 1 раз в 2 года (иногда чаще) проходить фиброгастроскопию;
- каждые 6 месяцев сдавать анализы: «Гастропакет», кровь, мочу;
- принимать комплексное медикаметнозное лечение;
- избегать стрессовых ситуаций (возможно применение успокоительных средств);
- соблюдать диету;
- выполнять дыхательную гимнастику.
При применении седативных или бронхорасширяющих средств происходит расслабление сфинктеров пищевода, и усиливается заброс желудочного сока в верхние отделы пищеварения, что усугубляет состояние больного.

Препараты подбираются строго лечащим врачом и пьются по схеме. Необходимо придерживаться диетического дробного питания. Пища должна быть в отварном или пропаренном виде. Предпочтение отдается слизистым, вязким кашам, рагу, нежирным супам. Из рациона необходимо убрать:
- свежие овощи и фрукты;
- кислые, жирные, копченые и необработанные продукты;
- алкоголь;
- газированная вода и напитки;
- сладости, крема, торты.
После еды в течение 1 часа лучше не принимать горизонтального положения, чтобы перистальтика желудка функционировала в полную силу. Так желудочное содержимое быстрее эвакуируется и выброса в пищеводный отдел не произойдет. Не нужно переедать. Порцию можно разделить на 2 приема с интервалом в 2—3 часа. Ужин должен быть за 2 часа до отхода ко сну. Спать необходимо на высокой (30—45 градусов) подушке. При четком следовании назначениям лечащего доктора, избегании стрессовых ситуаций и выполнении дыхательной гимнастики, посещении ЛФК, можно избежать осложнений и добиться длительного периода ремиссии недуга.





 (6 оценок, среднее: 3,83 из 5)
(6 оценок, среднее: 3,83 из 5)